「リウマチの検査はどこでもできるの?」
リウマチは、手首、指、足指などが腫れて痛くなり、治療をしないと骨が変形してしまう病気です。
「ぶつけたわけでもないのに、手指の腫れが治らないな。これってリウマチ?」
「そういえば最近朝起きると足の裏も痛い日があるな。」
「確か去年の健康診断でもリウマチが引っかかっていたわ。」
「母もリウマチを患っていたから、私もリウマチかしら?」
など、リウマチが心配な症状がある方はぜひ早めに検査をしましょう。
リウマチの診断はどのように行うのでしょうか?またどんな検査があるのでしょうか?
リウマチの診断
昔は手指に腫れや痛みがあってもなかなか診断できず、手指が曲がったりなど変形が出てきてからレントゲンで骨の変形を確認し診断していました。
ただ、現在はリウマチのお薬がとっても良くなったので、早期診断・早期治療で関節の変形を防ぐことができるようになりました。
そのため、骨の変形が出る前の早期にリウマチを診断することが必要となり2010年に米国リウマチ学会と欧州リウマチ学会が共同でリウマチの分類基準というものをつくり、これを基に診断が行われています。
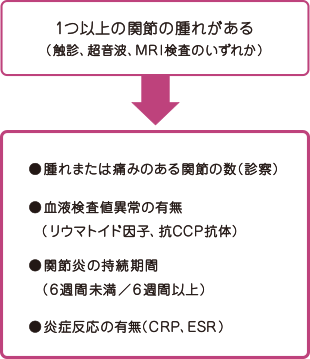
まずリウマチを調べるきっかけになるのが「1つ以上の関節に腫れがあるか?」になります。
ここで大切なのが「関節に腫れがあるかを正確に診断する」という点です。これが全ての始まりとなっています。腫れているかどうかを見るにはまず触診になります。触って押してみてブヨブヨ腫れているかをチェックします。もちろんこれで分かることもありますが、程度の軽い腫れだったり、関節の奥の方で腫れている場合には、正直触っただけでは分かりにくいことがあります。
逆にこれは腫れていると思っても、皮下脂肪だったりただの浮腫みだったりもします。
そこでこの「関節に腫れがあるかを正確に評価する」のに必要なのが「関節エコー検査」と「MRI」になります。MRIは首・股関節など体の深い関節の腫れを見るのに今も使われますが、大掛かりな機械になるので大きな病院での予約制になってしまいます。
一方、「関節エコー」は診察室でその場で検査ができ、リウマチが起きやすい手指・足指・肘・膝・肩の関節に腫れが起きていないかを正確に、そして簡単に見ることができます。現在では「関節エコー検査で関節に腫れがあるのかを確認すること」がまずリウマチ診断の第一歩になっています。
また良く聞いたことのある左右対称の関節ではなく「1つ以上の関節」という点にも注目してください。リウマチというと左右対称関節が腫れるという印象がありますが、最初は1つの関節の腫れだけの事がほとんどです。その段階で診断・治療が始められずにほおっておくと他の関節も腫れてきて、気が付くと左右対称に腫れてくるといった事になるんですね。
関節エコー検査などで「1つ以上の関節に腫れが確認できた」ら、次にその関節の腫れがリウマチで起きているのかなどを血液検査や、関節の腫れている数、骨びらん(リウマチで起きる骨の小さな穴)の有無などで検査をすすめ診断をしていきます。
リウマチの検査
リウマチの検査には大きく4つ
- 関節エコー検査
- 血液検査
- レントゲン
- MRI
があります。
1.関節エコー検査
エコー検査というと、妊婦検診の胎児エコーや人間ドックの腹部エコーで馴染みがあるかと思います。それらと同じで、ゼリーを使って関節の中を見るのが関節エコー検査になります。気になる関節にゼリーをつけてポンッとエコーのプローブを載せると、関節の中にリウマチが起きているとオレンジ色の炎や、水が貯まっているのが見えます。
この関節エコーが登場してから、リウマチの診断は非常に進歩して骨が壊れる前の早期に診断・治療を始めることができるようになりました。
昔の検査の主流であったレントゲンでは骨しか写らず肝心の関節の中は見えませんので、骨の破壊や変形が起きていない「レントゲンでは問題なし」となって見つけられません。そんな状況を関節エコーの登場が大きく変えてくれました。
またリウマチの早期診断だけでなく、治療を始めた後もリウマチがしっかり治っているかを関節エコーで関節の中を見ながら確認することもできます。
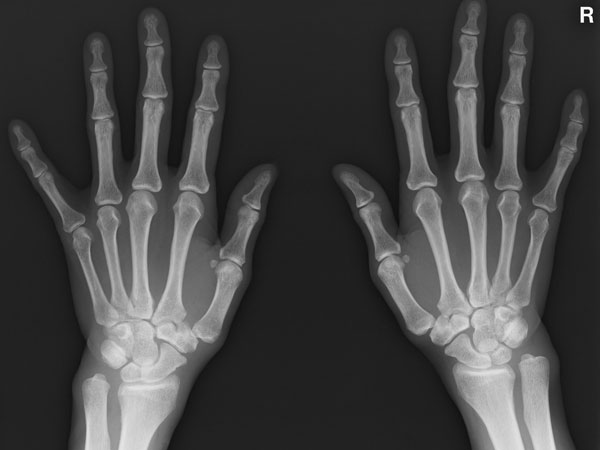 レントゲン:骨は問題なし
レントゲン:骨は問題なし
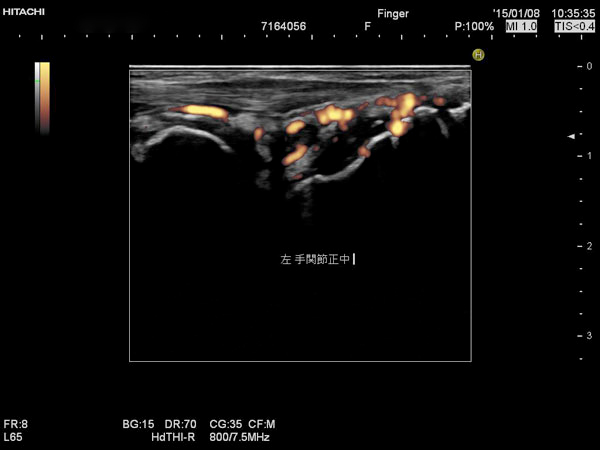 関節エコー:関節中にリウマチの炎症(オレンジ色)に小さな骨の穴(骨びらん)もみえます
関節エコー:関節中にリウマチの炎症(オレンジ色)に小さな骨の穴(骨びらん)もみえます
2.血液検査
関節エコー検査で手指・足指など複数の小さな関節の中に炎症が起きているのが見つかった時、原因の多くはリウマチになります。ただリウマチの親戚のような膠原病、とくに乾癬性関節炎や、シェーグレン症候群、リウマチ性多発筋痛症などでも関節の中に炎症が起きる事があるので、血液検査も併せて行う事が大切です。
リウマチの体質があるのかが分かるのが、「CCP抗体」「RF(リウマチ因子)」の2項目になります。リウマチの方ではこの2項目のうち少なくとも1項目が9割の確率で陽性になります。関節エコーで関節の中に炎症があって、「CCP抗体」「RF」のいずれか1項目でも陽性であればほぼリウマチという診断になります。
ただ逆にみると1割のリウマチの方は「CCP抗体」「RF」とも陰性であることが分かります。とくに発症して間もない早期リウマチの方や、御高齢でリウマチを発症された方は「CCP抗体」「RF」が正常であることがより多い傾向にあります。そのため「CCP抗体」「RF」が陰性でも、関節エコーで明らかに多くの関節に炎症が起きていたり、「骨びらん」という骨に小さな穴が開いてリウマチの骨破壊が見られるときは、リウマチと診断し治療を開始いたします。
またよくご相談をうけるのが、「CCP抗体・RFともに陰性だけど、炎症の数値CRPだけが陽性で診断がつかないケース」。または逆に「CCP抗体・RFは陽性だけど、炎症の数値CRPが上がっていないからリウマチだけどまだ治療しなくてよいとされているケース」です。
まず「CCP抗体・RFともに陰性だけど、炎症の数値CRPだけが陽性で診断がつかないケース」ですが、CRPが高いということは通常ではありえません。少しでもCRPが高ければ、それだけでリウマチや乾癬性関節炎など、何かしらのリウマチ性疾患の可能性が非常に高くなります。
また「CCP抗体・RFは陽性だけど、炎症の数値CRPが上がっていないからリウマチだけどまだ治療しなくてよいとされているケース」ですが、関節に痛みのある場合は治療をすべきリウマチが隠れていることがほとんどです。炎症の数値CRPは大きな関節にリウマチが起きると高くなりますが、手指・足指など小さな関節にリウマチがおきていてもCRPは正常もままの事が多いいんです。
以上を踏まえ、ぜひ覚えて頂きたいことが、「関節が痛くて、CCP抗体・RF(リウマチ因子)・CRP(炎症)のうちどれか1つでも引っかかるものがあれば、リウマチやリウマチ類縁疾患の可能性が高い」という事です。ぜひ1項目でも引っかかる方は、リウマチ専門医を受診し、関節エコー検査などでしっかり調べましょう。
3.レントゲン
昔からある骨や肺をみるのに優れた検査です。ただ残念ながら肝心の関節は写らないので、リウマチの早期発見や、いま関節の中でどの程度のリウマチの炎症が起きているのかなどは診ることが出来ません。関節エコー検査にその役割を託した形になります。
ただ関節全体の骨の変形をみる事に優れていますので、変形が進行し手術が必要かどうかなどを見る際に役立ちます。また、リウマチの治療を始める前に肺に間質性肺炎などの影が無いかをみるのに、胸部レントゲンとして活躍します。
4.MRI
関節エコーが登場する前は、関節の中をみられる唯一の検査として活躍していました。しかし、非常に高額の機械で大きな病院での予約検査になること、また一度に検査できる部位が右手なら右手だけと1か所に限られること、造影剤を点滴するので検査時間がかかることなどから、現在ではあまり行われなくなりました。
ただ関節エコーが届かない、首や股関節、仙腸関節などの体の奥の関節をみるのはMRIしかないので、その分野で活躍をしております。




